Die meisten Befragten gaben an, sowohl männliche (45,1 %) als auch weibliche (41,6 %) Models in grünen Kasacks für Chirurgen gehalten zu haben, gefolgt von hellblauen. Interessanter Artikel über Farblehre auf Dockcheck. Leider nur für Ärzte lesbar ;(
Störung beim Richtungshören – neues System verbessert die Diagnose
 Interview mit Katharina Schmidt (M.Sc.), Institut für Hörtechnik und Audiologie (IHA) der Jade Hochschule.
Interview mit Katharina Schmidt (M.Sc.), Institut für Hörtechnik und Audiologie (IHA) der Jade Hochschule.
Frau Schmidt, Sie haben an Ihrem Institut ein Diagnostik-System entwickelt, um das Richtungshören bei Kindern zu untersuchen. Was versteht man unter „Richtungshören“?
Als Richtungshören wird die Fähigkeit bezeichnet, festzustellen woher ein bestimmtes Schallereignis kommt. Haben Sie sich schon einmal gefragt, woher wir überhaupt wissen, aus welcher Richtung morgens der Wecker klingelt? Oder wie wir hören können, aus welcher Richtung eine Person spricht? Wenn wir mit dem Fahrrad zur Arbeit oder in die Schule fahren, ist es eigentlich für uns auch kein Problem, zu lokalisieren aus welchen Richtungen die Autos kommen. Diese Entscheidung „hören, woher ein Geräusch kommt und dies zu lokalisieren“ erfolgt unbewusst und bei Normalhörenden auch ohne große Anstrengungen.
Die akustische Lokalisation, also das Richtungshören, gehört somit zu den grundlegenden und automatisierten zentral-auditiven Prozessen (Weiterleitung und Verarbeitung von gehörten Informationen in Hörnerv und Gehirn) des binauralen (beidohrigen) Hörens. Dabei nutzt das Hörsystem die Unterschiede der in beiden Ohren eintreffenden Signale einer entfernten Schallquelle, um deren Richtung zu bestimmen. Beide Ohrsignale unterscheiden sich dabei interaural, d.h. zwischen beiden Ohren, im Pegel, in der Laufzeit und in der Phase. Dabei nutzen wir bei tiefen Frequenzen (< 1,6 kHz) interaurale Laufzeitunterschiede (ITD) für die Lokalisation, während die Rolle der interauralen Pegelunterschiede (ILD) zu hohen Frequenzen (> 1,6 kHz) hin zunimmt, um die Richtung zu bestimmen.
Warum ist dieser Aspekt des Hörens für Kinder so wichtig?
Das Richtungshören ist ein wichtiger Aspekt im Alltag und spielt eine entscheidende Rolle, dass wir uns in unserer Umwelt besser zu Recht finden. Beim Richtungshören werden die unterschiedlichen Schallereignisse vom Gehirn verarbeitet, die es von beiden Ohren erhält. So können wir die Richtungen erkennen und die Schallquellen zuordnen. Wenn wir ein Gespräch in einer geräuschvollen Umgebung führen, ist Richtungshören von großer Bedeutung. Des Weiteren erhöht es die Sicherheit im Alltag, weil mögliche Gefahrenquellen wie z.B. im Straßenverkehr besser geortet werden können.
Derzeit ergibt sich die immer noch aktuelle und nicht beantwortete Frage, wie das Hörsystem reift. Somit ist auch die Fähigkeit des Richtungshörens von Kindern nicht ausreichend erforscht worden. Es ist z.B. noch nicht eindeutig bekannt, ob das binaurale (Stereo-)Hören altersabhängig ist. Sprich, ob wir das Hören lernen, so wie wir auch die Sprache erlernen. Erste Forschungsergebnisse zeigen die Tendenz, dass jüngere Kinder zwar Richtungshören können, deren Lokalisationsleistungen jedoch höhere Abweichungen zeigen im Vergleich zu Jugendlichen und Erwachsenen. Ebenso ist noch nicht ausreichend geklärt, ob es eine sensitive Phase oder besondere Faktoren gibt, die die Entwicklung des Richtungshörens bei Kindern beeinflussen. Diese Aspekte sollen in den nächsten Jahren untersucht und analysiert werden.
Worauf sollten Eltern achten, um eine mögliche Störung beim Richtungshören ihres Kindes zu entdecken?
Es ist wichtig, dass Eltern oder andere Bezugspersonen im Umfeld des Kindes, umfangreich mit dem Kind im Alltag kommunizieren. Die Reaktion bzw. die Nicht-Reaktion des Kindes sollte bei verschiedenen Situationen beobachtet werden. Auffällig ist z.B., wenn
– das Kind bei einer Ansprache von der Seite oder von hinten nicht reagiert,
– leise Geräusche oder Signale nicht wahrnimmt, oder
– z.B. auch Schwierigkeiten hat, die Richtung eines Autos oder einer Fahrradklingel zu orten.
Auch treten bei Kindergartenkindern sehr häufig Mittelohrprobleme auf, die möglicherweise Störungen des binauralen Hörens und somit auch des Richtungshörens beeinflussen könnten. Fallen Störungen des Hörsystems auf, so sollten diese entsprechend kontrolliert und abgeklärt werden. Bei Kindern sind Einrichtungen, die sich auf die Pädaudiologie (Behandlung von Hörstörungen und Störung der Schallwahrnehmung im Kindesalter) spezialisiert haben, zu empfehlen. Entsprechende weiterführende Informationen können zudem aus den Leitlinien der Deutschen Gesellschaft für Hals-Nasen-Ohren-Heilkunde „Seromucotympanon“ und der Deutsche Gesellschaft für Phoniatrie und Pädaudiologie (DGPP) „kindliche Hörstörungen“ entnommen werden.
Was macht das von Ihnen entwickelte System so einzigartig?
Das System ist in mehreren Aspekten einzigartig. Der wohl wichtigste Vorteil des Systems ist, dass mit ihm die Lokalisationsfähigkeit im Freifeld ermittelt werden kann. Das heißt, das Signal wird über Lautsprecher und nicht über Kopfhörer wiedergegeben. Dabei wird zusätzlich darauf geachtet, dass der Kopf des Patienten stets nach vorne (0°) ausgerichtet ist, wenn der Stimulus präsentiert wird. Dies ist wichtig, damit auch wirklich die binauralen Hörleistungen erfasst werden. Die spezielle Ansteuerung der Lautsprecher ermöglicht eine Überprüfung der Lokalisationsfähigkeit mit einer Winkelauflösung von 5° im Bereich von -90° bis +90°. Des Weiteren ist das Messverfahren sehr kindgerecht und spielerisch gestaltet, so dass auch schon Kleinkinder selbständig die Messung durchführen und ihre jeweiligen Antworten eingeben können. Die Auswahl der vier verschiedenen Stimuli lässt auch eine Untersuchung bei Patienten, die nicht Deutsch als Muttersprache haben, zu. Ein Vorteil für die Anwender ist, dass das entwickelte System ein Zusatzmodul (genannt ERKI: Erfassung des Richtungshörens bei Kindern) für eine bestehende Audiometrie-Anlage, dem Mainzer Kindertisch, ist. Sind die bautechnischen Voraussetzungen gegeben, muss also nur das ERKI-Modul zum Richtungshören gekauft und aufgebaut werden und nicht eine komplett neue Anlage.
Wie läuft die Untersuchung ab?
Bei dem verwendeten Messaufbau sind fünf Lautsprecher (0°, ±45°, ±90°; r=1m) im Halbkreis um den Probanden aufgebaut (entsprechend des „Mainzer Kindertisches“). Dabei werden die Lautsprecher durch einen gespannten, undurchsichtigen Akustikstoff verdeckt.
Die Messungen erfolgen mit vier verschiedenen Stimuli, welche jeweils eine Länge von 300 Millisekunden und einen Pegel von 65 Dezibel aufweisen. Die Schalldarbietung erfolgt aus 37 unterschiedlichen Richtungen mit randomisierter (zufälliger) Reihenfolge in 5° Schritten. Wird ein Stimulus wiedergegeben, muss der Patient zu diesem Zeitpunkt den Kopf zur Mitte, d.h. vorne bei 0°, ausgerichtet haben. Im Anschluss besteht die Aufgabe des Patienten darin, mit Hilfe eines Drehreglers die wahrgenommene Position der Schallquelle anzugeben. Eine unter der Sichtblende montierte LED-Lichterleiste ermöglicht ein visuelles Feedback.
Was unterscheidet Ihr Verfahren vom normalen Hörtest?
Es gibt verschiedene subjektive und objektive Messmethoden, um das Hörvermögen der Patienten zu überprüfen. Dazu zählen unter anderem
– die Ton- und Sprachaudiometrie,
– die Lautheitsskalierung,
– die Tympanometrie (Messung der Mittelohrfunktion) oder
– die Hirnstammaudiometrie (brainstem evoked response audiometry, BERA).
Möchte man das Richtungshören (sprich die Lokalisationsleistung) überprüfen, steht man jedoch einem Problem gegenüber. Denn auf dem internationalen Markt gibt es derzeit keine einzige einheitliche und standardisierte Messmethodik zur Erfassung der bilateralen (beidseitigen) Lokalisationsleistung, die in der Diagnostik und Rehabilitation eingesetzt werden könnte.
Ab welchem Alter können Kinder an dieser Untersuchung teilnehmen?
Da die Messmethode sehr kindgerecht und spielerisch gestaltet wurde, können schon Kleinkinder im Alter von 4-5 Jahren an den Untersuchungen teilnehmen. Dafür spricht auch die kurze Messdauer von 3-4 Minuten.
Wo werden Untersuchungen mit Ihrem Diagnostik-System bislang durchgeführt?
Bislang werden die Untersuchungen mit dem Diagnostik-System vor allem an der Jade Hochschule (Standort Oldenburg) durchgeführt. Aktuell haben wir aber auch eine multizentrische Studie, zusammen mit sechs deutschen Universitätskliniken, begonnen. Dafür wurde das ERKI-System in den Universitätskliniken Mainz, Münster, Köln, Düsseldorf, Lübeck und Oldenburg (ev. Krankenhaus) installiert. In den nächsten Jahren sollen zu verschiedenen Fragestellungen entsprechend Daten erhoben werden.
Können Eltern sich direkt an diese Einrichtungen wenden, um ihr Kind dort untersuchen zu lassen?
Das ERKI-Setup zu Überprüfung der Lokalisationsleistung ist derzeit noch in der Produktentwicklung und aus diesem Grund nur in den oben genannten Einrichtungen der Universitätskliniken aus der multizentrischen Studie, sowie der Jade Hochschule (Standort Oldenburg) vorhanden. Termine und die Bedingungen der Studienteilnahme müssten mit den einzelnen Einrichtungen abgesprochen werden.
Wenn eine Störung des Richtungshörens diagnostiziert wird, was sind dann die nächsten Schritte?
Die Behandlung von Störungen des Richtungshörens erfolgt mit einer Kombination unterschiedlicher Behandlungsansätze. Deshalb sollte auf jeden Fall eine gute Zusammenarbeit zwischen den behandelnden Ärzten, Therapeuten (z.B. Logopäden), Fachgeschäften (z.B. Hörgeräteakustiker) und den Eltern angestrebt werden. Dazu gehört auch, dass die Erzieher in der Kinderbetreuung und die Lehrer in der Schule informiert und in die Behandlung eingebunden werden. So kann z.B. darauf geachtet werden, dass das Kind im Unterricht nicht hinten in der letzten Reihe, sondern weiter vorne beim Lehrer platziert wird.
Weblinks
Universitätsklinik Oldenburg (ev. Krankenhaus)
Atopisches Ekzem (Neurodermitis) – die 4 wichtigsten Trends in der Behandlung
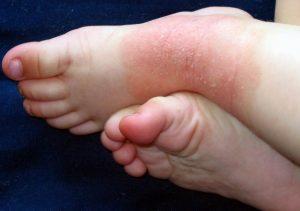
Das atopische Ekzem, auch atopische Dermatitis und im allgemeinen Sprachgebrauch Neurodermitis genannt, ist eine chronische, nicht ansteckende Hautkrankheit. Weitere allgemeine Informationen zur Neurodermitis bei Kindern lesen Sie hier.
Schwierigkeiten in der aktuellen Therapie
Die befriedigende Behandlung der Neurodermitis ist mit einigen grundlegenden Problemen behaftet.
Zum einen ist die sogenannte Pathogenese (die Entstehung und Entwicklung einer Krankheit) nach wie vor nicht eindeutig geklärt. Zum anderen gibt es eine Vielzahl von beeinflussenden Faktoren für diese Erkrankung. Diskutiert werden hauptsächlich verschiedene Bedingungen wie genetische Faktoren, immunologische Veränderungen und Umwelteinflüsse. Darüber hinaus sind die Verläufe der Erkrankung individuell sehr unterschiedlich. Die passende Therapie ist dementsprechend vielfältig, in jedem Fall einzelfallabhängig und kann aus lokalen (z.B. wirkstofffreie Cremes, Salben, Glukokortikosteroide, Calcineurin-Hemmer) und systemischen Therapien (z.B. Ciclosporin A) oder aus Kombinationen dieser Behandlungen bestehen.
Ein weiteres Problem besteht darin, dass einige der medikamentösen Standardtherapien in der Langzeitanwendung unerwünschte Nebenwirkungen (Hautinfektionen und Kontaktallergien, Brennen und Wärmegefühl bei lokal angewendeten Mitteln; Nierenschäden bei Ciclosporin A) haben und man bei Kindern dementsprechend vorsichtig ist.
Die wichtigsten aktuellen Trends in der Behandlung der Neurodermitis:
Trend 1 – Neues Verständnis der Entstehung und Entwicklung (Pathogenese)
Wissenschaftler haben kürzlich eine bedeutende Entdeckung hinsichtlich der systemischen Komponenten der Neurodermitis gemacht, die den Fokus wieder verstärkt auf die immunologischen Aspekte lenken. Einige Experten sprechen wieder davon, die Neurodermitis primär als eine Immunerkrankung anzusehen. Die Forscher erwarten sich von diesen neuen Erkenntnissen eine Revolution für die Behandlung der Neurodermitis, mit der Erforschung von sehr zielgerichtet wirkenden Medikamenten oder von Medikamenten, die das Immunsystem beeinflussen.
Trend 2 – Off-label (ohne Zulassung) Verwendung von Psoriasis Medikamenten
Ein weiterer Behandlungsansatz, der aktuell in der Forschung verfolgt wird, beruht auf gewissen Ähnlichkeiten hinsichtlich der Entzündungskomponente zwischen der Neurodermitis und der Psoriasis (Schuppenflechte). Einige sogenannte Zytokine (Proteine, die das Zellwachstum regulieren), wie der Tumornekrosefaktor alpha (TNFalpha), oder die Interleukine IL-12, IL-17 und IL-22, stehen sowohl mit der Psoriasis als auch mit der Neurodermitis in Verbindung. In den letzten Jahren sind mehrere biotechnologisch hergestellte Arzneimittel (biologische Arzneimittel, Biopharmazeutika) für die Behandlung der Psoriasis zugelassen worden. Einige dieser Arzneien (z.B. Infliximab, Etanercept, Adalimumab) werden nun in einer sogenannten off-label Verwendung, das heißt, ohne dass sie hierfür ausdrücklich zugelassen sind, versuchsweise auch bei der Neurodermitis eingesetzt. Die Erkenntnisse über Wirksamkeit und Verträglichkeit dieser Substanzen beruhen allerdings noch auf sehr kleinen Fallzahlen und umfassen keine längerfristige Anwendung. Hier bedarf es noch weiterer Studien mit größerer Fallzahl, um die Wirksamkeit und Verträglichkeit dieser Medikamente bei der Behandlung der Neurodermitis besser beurteilen zu können.
Trend 3 – Biotechnologisch hergestellte Arzneimittel
Das vielleicht wichtigste Feld für die Arzneimittelentwicklung ist die Suche nach sicheren und wirksameren Behandlungen, die auf die entzündlichen Prozesse und die immunologischen Störungen, die mit der Neurodermitis verbunden sind, abzielen.
Ausgehend vom neuen Verständnis der Pathogenese der Neurodermitis (siehe Trend 1) mit der unterstellten primären Entstehung als Immunkrankheit, befindet sich eine neue Klasse von Arzneisubstanzen in der Entwicklung – sog. Biologische Arzneimittel (biotechnologisch hergestellte Arzneimittel). Ein biologisches Arzneimittel ist ein Arzneimittel, das einen oder mehrere Wirkstoffe enthält, die von einem lebenden Organismus hergestellt werden (z.B. von einem Bakterium) oder aus einem lebenden Organismus stammen. Unter diesen neuen Arzneimitteln scheinen sog. Monoklonale Antikörper und rekombinante Fusionsproteine sehr erfolgversprechend zu sein, da es mit diesen Substanzen möglich ist, bestimmte Proteine, die entzündliche Prozesse und Immunreaktionen vermitteln, gezielt zu blockieren.
Bei der atopischen Dermatitis reagieren T-Helferzellen des Typs 2 (TH2) auf zahlreiche Umweltallergene und rufen in der Folge allergische Vorgänge mit charakteristischen Hautreaktionen hervor. Eine Schlüsselrolle spielen dabei die Zytokine Interleukin 4 (IL-4) und Interleukin 13 (IL-13).
Verschiedene biologische Arzneimittel, die auf die Blockade dieser Zytokine abzielen, befinden sich zur Zeit in der Entwicklung. Diese Mittel werden insbesondere für die schweren Fälle von Neurodermitis entwickelt, wohingegen die bekannten Therapien für leichte und mittelschwere Fälle weiter Verwendung finden werden.
Dupilumab, (Handelsname Dupixent) ist seit September 2017 zur Behandlung bei Erwachsenen mit mittelschwerer bis schwerer Neurodermitis zugelassen, für die eine systemische infrage kommt. Studien ergaben, dass Dupilumab die Symptome einer atopischen Dermatitis rasch und deutlich verbessert. Die Anzahl der Nebenwirkungen war gering. Ein Nachteil dieser Substanz könnte die Art der Applikation sein – das Medikament muss gespritzt werden. Das könnte insbesondere bei der Behandlung von Kindern eine Rolle spielen.
Trend 4 – Neue Arzneimittel gegen den Juckreiz
Ein grundlegendes Symptom des atopischen Ekzems ist der Juckreiz. Obwohl bei dessen Entstehung verschiedene Komponenten des zentralen und peripheren Nervensystems beteiligt sind, gibt es zur Zeit keine Arzneimittel, die diese Mechanismen spezifisch angehen.
In den nächsten 5-10 Jahren werden möglicherweise neue Arzneimittel, die sich gerade in der Entwicklung befinden, die Behandlung des Juckreizes bei vielen Hauterkrankungen verändern. CT327 und Tradipitant sind zwei dieser Medikamente, die sich gerade in der Phase 2 der Arzneimittelentwicklung befinden.
CT327 ist eine Crème, die für die Behandlung von chronischem Juckreiz bei Patienten mit atopischem Ekzem oder Psoriasis entwickelt wird. Das Medikament unterdrückt die Aktivität des Nervenwachstumsfaktors, von dem vermutet wird, dass er über die Stimulierung des Wachstums von sensorischen Nervenfasern und die Sensibilisierung von existierenden Nervenfasern bei der Entstehung und Entwicklung des Juckreizes beteiligt ist.
Tradipitant ist ein Arzneimittel, das gegen chronisches Jucken bei atopischem Ekzem entwickelt wird. Das Mittel ist ein Antagonist (Gegenspieler) des Substanz P-Neurokinin-1-Rezeptors. Substanz P wird unter anderem mit der Vermittlung von Schmerzen und Entzündungsreaktionen in Verbindung gebracht. Eine Hemmung des entsprechenden Rezeptors kann demnach diese Prozesse unterbinden.
Sollten diese beiden Medikamente zugelassen werden, wären dies die ersten Arzneimittel, die direkt auf den Juckreiz als Symptom des atopischen Ekzems abzielen.
Ein weiteres Mittel, das derzeit beforscht wird, ist Crisabarole, ein sog. Phosphodiesterase 4 (PDE-4) Hemmer mit entzündungshemmenden Fähigkeiten. Die Substanz hemmt PDE-4 und reduziert so die Entstehung einer Reihe von Entzündungs-Zytokinen. Crisaborole befindet sich in der Phase 3 der klinischen Entwicklung; Ergebnisse von 2 Studien mit jeweils über 700 Patienten mit leichten bis mittleren Formen eines atopischen Ekzems wurden im letzten Jahr veröffentlicht. Die Ergebnisse hinsichtlich Wirksamkeit und Verträglichkeit waren viel versprechend.
Der Fokus der Neurodermitis-Therapie liegt weiterhin auf der Erforschung neuer Biologika als Therapeutikum, allerdings sind diese Medilkamente auch erst in einem weiteren Schritt für Kinder denkbar.
Festzuhalten bleibt, dass Therapien auch bei Kindern nach dem Schweregrad der Neurodermitis abgestimmt werden muss. Die Basispflege spielt gerade bei Kindern eine zentrale Rolle im Behandlungskonzept. Weitere, hilfreiche zu Neurodermitis finden sie hier.