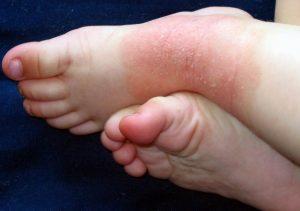
Das atopische Ekzem, auch atopische Dermatitis und im allgemeinen Sprachgebrauch Neurodermitis genannt, ist eine chronische, nicht ansteckende Hautkrankheit. Weitere allgemeine Informationen zur Neurodermitis bei Kindern lesen Sie hier.
Schwierigkeiten in der aktuellen Therapie
Die befriedigende Behandlung der Neurodermitis ist mit einigen grundlegenden Problemen behaftet.
Zum einen ist die sogenannte Pathogenese (die Entstehung und Entwicklung einer Krankheit) nach wie vor nicht eindeutig geklärt. Zum anderen gibt es eine Vielzahl von beeinflussenden Faktoren für diese Erkrankung. Diskutiert werden hauptsächlich verschiedene Bedingungen wie genetische Faktoren, immunologische Veränderungen und Umwelteinflüsse. Darüber hinaus sind die Verläufe der Erkrankung individuell sehr unterschiedlich. Die passende Therapie ist dementsprechend vielfältig, in jedem Fall einzelfallabhängig und kann aus lokalen (z.B. wirkstofffreie Cremes, Salben, Glukokortikosteroide, Calcineurin-Hemmer) und systemischen Therapien (z.B. Ciclosporin A) oder aus Kombinationen dieser Behandlungen bestehen.
Ein weiteres Problem besteht darin, dass einige der medikamentösen Standardtherapien in der Langzeitanwendung unerwünschte Nebenwirkungen (Hautinfektionen und Kontaktallergien, Brennen und Wärmegefühl bei lokal angewendeten Mitteln; Nierenschäden bei Ciclosporin A) haben und man bei Kindern dementsprechend vorsichtig ist.
Die wichtigsten aktuellen Trends in der Behandlung der Neurodermitis:
Trend 1 – Neues Verständnis der Entstehung und Entwicklung (Pathogenese)
Wissenschaftler haben kürzlich eine bedeutende Entdeckung hinsichtlich der systemischen Komponenten der Neurodermitis gemacht, die den Fokus wieder verstärkt auf die immunologischen Aspekte lenken. Einige Experten sprechen wieder davon, die Neurodermitis primär als eine Immunerkrankung anzusehen. Die Forscher erwarten sich von diesen neuen Erkenntnissen eine Revolution für die Behandlung der Neurodermitis, mit der Erforschung von sehr zielgerichtet wirkenden Medikamenten oder von Medikamenten, die das Immunsystem beeinflussen.
Trend 2 – Off-label (ohne Zulassung) Verwendung von Psoriasis Medikamenten
Ein weiterer Behandlungsansatz, der aktuell in der Forschung verfolgt wird, beruht auf gewissen Ähnlichkeiten hinsichtlich der Entzündungskomponente zwischen der Neurodermitis und der Psoriasis (Schuppenflechte). Einige sogenannte Zytokine (Proteine, die das Zellwachstum regulieren), wie der Tumornekrosefaktor alpha (TNFalpha), oder die Interleukine IL-12, IL-17 und IL-22, stehen sowohl mit der Psoriasis als auch mit der Neurodermitis in Verbindung. In den letzten Jahren sind mehrere biotechnologisch hergestellte Arzneimittel (biologische Arzneimittel, Biopharmazeutika) für die Behandlung der Psoriasis zugelassen worden. Einige dieser Arzneien (z.B. Infliximab, Etanercept, Adalimumab) werden nun in einer sogenannten off-label Verwendung, das heißt, ohne dass sie hierfür ausdrücklich zugelassen sind, versuchsweise auch bei der Neurodermitis eingesetzt. Die Erkenntnisse über Wirksamkeit und Verträglichkeit dieser Substanzen beruhen allerdings noch auf sehr kleinen Fallzahlen und umfassen keine längerfristige Anwendung. Hier bedarf es noch weiterer Studien mit größerer Fallzahl, um die Wirksamkeit und Verträglichkeit dieser Medikamente bei der Behandlung der Neurodermitis besser beurteilen zu können.
Trend 3 – Biotechnologisch hergestellte Arzneimittel
Das vielleicht wichtigste Feld für die Arzneimittelentwicklung ist die Suche nach sicheren und wirksameren Behandlungen, die auf die entzündlichen Prozesse und die immunologischen Störungen, die mit der Neurodermitis verbunden sind, abzielen.
Ausgehend vom neuen Verständnis der Pathogenese der Neurodermitis (siehe Trend 1) mit der unterstellten primären Entstehung als Immunkrankheit, befindet sich eine neue Klasse von Arzneisubstanzen in der Entwicklung – sog. Biologische Arzneimittel (biotechnologisch hergestellte Arzneimittel). Ein biologisches Arzneimittel ist ein Arzneimittel, das einen oder mehrere Wirkstoffe enthält, die von einem lebenden Organismus hergestellt werden (z.B. von einem Bakterium) oder aus einem lebenden Organismus stammen. Unter diesen neuen Arzneimitteln scheinen sog. Monoklonale Antikörper und rekombinante Fusionsproteine sehr erfolgversprechend zu sein, da es mit diesen Substanzen möglich ist, bestimmte Proteine, die entzündliche Prozesse und Immunreaktionen vermitteln, gezielt zu blockieren.
Bei der atopischen Dermatitis reagieren T-Helferzellen des Typs 2 (TH2) auf zahlreiche Umweltallergene und rufen in der Folge allergische Vorgänge mit charakteristischen Hautreaktionen hervor. Eine Schlüsselrolle spielen dabei die Zytokine Interleukin 4 (IL-4) und Interleukin 13 (IL-13).
Verschiedene biologische Arzneimittel, die auf die Blockade dieser Zytokine abzielen, befinden sich zur Zeit in der Entwicklung. Diese Mittel werden insbesondere für die schweren Fälle von Neurodermitis entwickelt, wohingegen die bekannten Therapien für leichte und mittelschwere Fälle weiter Verwendung finden werden.
Dupilumab, (Handelsname Dupixent) ist seit September 2017 zur Behandlung bei Erwachsenen mit mittelschwerer bis schwerer Neurodermitis zugelassen, für die eine systemische infrage kommt. Studien ergaben, dass Dupilumab die Symptome einer atopischen Dermatitis rasch und deutlich verbessert. Die Anzahl der Nebenwirkungen war gering. Ein Nachteil dieser Substanz könnte die Art der Applikation sein – das Medikament muss gespritzt werden. Das könnte insbesondere bei der Behandlung von Kindern eine Rolle spielen.
Trend 4 – Neue Arzneimittel gegen den Juckreiz
Ein grundlegendes Symptom des atopischen Ekzems ist der Juckreiz. Obwohl bei dessen Entstehung verschiedene Komponenten des zentralen und peripheren Nervensystems beteiligt sind, gibt es zur Zeit keine Arzneimittel, die diese Mechanismen spezifisch angehen.
In den nächsten 5-10 Jahren werden möglicherweise neue Arzneimittel, die sich gerade in der Entwicklung befinden, die Behandlung des Juckreizes bei vielen Hauterkrankungen verändern. CT327 und Tradipitant sind zwei dieser Medikamente, die sich gerade in der Phase 2 der Arzneimittelentwicklung befinden.
CT327 ist eine Crème, die für die Behandlung von chronischem Juckreiz bei Patienten mit atopischem Ekzem oder Psoriasis entwickelt wird. Das Medikament unterdrückt die Aktivität des Nervenwachstumsfaktors, von dem vermutet wird, dass er über die Stimulierung des Wachstums von sensorischen Nervenfasern und die Sensibilisierung von existierenden Nervenfasern bei der Entstehung und Entwicklung des Juckreizes beteiligt ist.
Tradipitant ist ein Arzneimittel, das gegen chronisches Jucken bei atopischem Ekzem entwickelt wird. Das Mittel ist ein Antagonist (Gegenspieler) des Substanz P-Neurokinin-1-Rezeptors. Substanz P wird unter anderem mit der Vermittlung von Schmerzen und Entzündungsreaktionen in Verbindung gebracht. Eine Hemmung des entsprechenden Rezeptors kann demnach diese Prozesse unterbinden.
Sollten diese beiden Medikamente zugelassen werden, wären dies die ersten Arzneimittel, die direkt auf den Juckreiz als Symptom des atopischen Ekzems abzielen.
Ein weiteres Mittel, das derzeit beforscht wird, ist Crisabarole, ein sog. Phosphodiesterase 4 (PDE-4) Hemmer mit entzündungshemmenden Fähigkeiten. Die Substanz hemmt PDE-4 und reduziert so die Entstehung einer Reihe von Entzündungs-Zytokinen. Crisaborole befindet sich in der Phase 3 der klinischen Entwicklung; Ergebnisse von 2 Studien mit jeweils über 700 Patienten mit leichten bis mittleren Formen eines atopischen Ekzems wurden im letzten Jahr veröffentlicht. Die Ergebnisse hinsichtlich Wirksamkeit und Verträglichkeit waren viel versprechend.
Der Fokus der Neurodermitis-Therapie liegt weiterhin auf der Erforschung neuer Biologika als Therapeutikum, allerdings sind diese Medilkamente auch erst in einem weiteren Schritt für Kinder denkbar.
Festzuhalten bleibt, dass Therapien auch bei Kindern nach dem Schweregrad der Neurodermitis abgestimmt werden muss. Die Basispflege spielt gerade bei Kindern eine zentrale Rolle im Behandlungskonzept. Weitere, hilfreiche zu Neurodermitis finden sie hier.